В каких случаях повышается температура тела. Повышение температуры
Термометры : устройство , дезинфекция , хранение
Термометр (греч. therme - тепло, metreo - измерять; в просторечии - градусник) - прибор для измерения температуры. Медицинский термометр впервые предложил немецкий учёный Габ-риель Даниель Фаренгейт (1686-1736) в 1724 г.; он использовал свою шкалу температуры, кото-рую до настоящего времени называют шкалой Фаренгейта. Различают следующие виды медицин-ских термометров, используемых для измерения температуры тела:
Ртутный максимальный;
Цифровой (с памятью);
Моментальный (используют при измерении температуры тела у больных, находящихся в бес-сознательном, спящем и возбуждённом состоянии, а также при скрининговом обследовании). Ртутный термометр изготовлен из стекла, внутри которого помещён резервуар с ртутью с отходя-щим от него запаянным на конце капилляром. Шкала термометра (шкала Цельсия, которую пред-ложил шведский ученый Андерс Цельсий (1701-1744); Celsius - отсюда буква «С» при обозначе-нии градусов по шкале Цельсия) в пределах от 34 до 42-43 °С имеет минимальные деления в 0,1 °С (рис. 5-1).
Термометр называют максимальным в связи с тем, что после измерения температуры тела он продолжает показывать ту температуру, которая была обнаружена у человека при измерении (максимальную), так как ртуть не может самостоятельно опуститься в резервуар термометра без его дополнительного встряхивания. Это обусловлено особым устройством капилляра медицинско-го термометра, имеющего сужение, препятствующее обратному движению ртути в резервуар по-сле измерения температуры тела. Чтобы ртуть вернулась в резервуар, термометр необходимо встряхнуть.
В настоящее время созданы цифровые термометры с памятью, которые не содержат ртути и стекла, а также термометры для мгновенного измерения температуры (за 2 с), особенно полез-ные при термометрии у спящих детей или у больных, находящихся в возбуждённом состоянии (рис. 5-2). Подобные термометры оказались незаменимыми во время недавней борьбы с «атипич-ной пневмонией» (SARS- Severe Acute Respiratory Syndrome), когда таким образом измеряли тем-пературу тела у тысяч людей на транспортных потоках (аэропорты, железная дорога).

Правила дезинфекции и хранения медицинских термометров.
1. Промыть термометры проточной водой.
2. Подготовить ёмкость (стакан) из тёмного стекла, уложив на дно вату (чтобы не разби-вался резервуар с ртутью) и налив дезинфицирующий раствор (например, 0,5% раствор хлорамина Б).
3. Уложить термометры на 15 мин в подготовленную ёмкость.
4. Вынуть термометры, ополоснуть проточной водой, вытереть насухо.
5. Уложить обработанные термометры в другую ёмкость, также заполненную дезинфици-рующим раствором с маркировкой «Чистые термометры».
Измерение температуры тела
Термометрия - измерение температуры. Как правило, термометрию проводят дважды в су-тки - утром натощак (в 7-8 ч утра) и вечером перед последним приёмом пищи (в 17-18 ч). По спе-циальным показаниям температуру тела можно измерять каждые 2-3 ч.
Перед измерением температуры необходимо вынуть термометр из дезинфицирующего раствора, ополоснуть (так как у некоторых больных возможны аллергическая реакция или раздра-жение кожи от хлорамина Б), затем вытереть и встряхнуть. Основная область измерения темпера-туры тела - подмышечная впадина; кожа должна быть сухой, так как при наличии пота термометр может показывать температуру на 0,5 °С ниже реальной. Длительность измерения температуры тела максимальным термометром - не менее 10 мин. После измерения термометр встряхивают и опускают в стакан с дезинфицирующим раствором.
Прежде чем дать термометр другому больному, термометр ополаскивают проточной во-дой, тщательно вытирают насухо и встряхивают до снижения столбика ртути ниже отметки 35 °С.
Места измерения температуры тела.
Подмышечные впадины.
Полость рта (термометр помещают под язык).
Паховые складки (у детей).
Прямая кишка (как правило, у тяжелобольных; температура в прямой кишке обычно на 0,5-1 °С выше, чем в подмышечной впадине).
Измерение температуры тела в подмышечной впадине
1. Осмотреть подмышечную впадину, вытереть салфеткой кожу подмышечной области
насухо.
2. Вынуть термометр из стакана с дезинфицирующим раствором. После дезинфекции тер-мометр следует ополоснуть проточной водой и тщательно вытереть насухо.
3. Встряхнуть термометр для того, чтобы ртутный столбик опустился до отметки ниже 35 °С.
4. Поместить термометр в подмышечную впадину таким образом, чтобы ртутный резерву-ар со всех сторон соприкасался с телом пациента; попросить больного плотно прижать плечо к грудной клетке (при необходимости медицинский работник должен помочь больному удерживать руку).
5. Вынуть термометр через 10 мин, снять показания.
6. Встряхнуть ртуть в термометре до отметки ниже 35 °С.
8. Зафиксировать показания термометра в температурном листе.
Измерение температуры в прямой кишке
Показания для измерения ректальной температуры: общее охлаждение организма, пораже-ние кожи и воспалительные процессы в подмышечной области, определение у женщин даты ову-ляции (процесс разрыва фолликула и выхода яйцеклетки).
Необходимое оснащение: максимальный медицинский термометр, ёмкость с дезинфици-рующим раствором (например, 3% раствор хлорамина Б), вазелин, перчатки медицинские, темпе-ратурный лист.
Порядок выполнения процедуры.
1. Уложить больного на бок с поджатыми к животу ногами.
2. Надеть резиновые перчатки.
3. Вынуть термометр из стакана с дезинфицирующим раствором, ополоснуть, тщательно вытереть насухо.
4. Встряхнуть термометр, чтобы ртутный столбик опустился ниже 35 °С.
5. Смазать вазелином ртутный конец термометра.
6. Ввести термометр в прямую кишку на глубину 2-4 см, затем осторожно сжать ягодицы (ягодицы должны плотно прилегать одна к другой).
7. Измерять температуру в течение 5 мин.
8. Вынуть термометр, запомнить полученный результат.
9. Тщательно вымыть термометр тёплой водой и поместить его в ёмкость с дезинфици-рующим раствором.
10. Снять перчатки, вымыть руки.
11. Встряхнуть термометр для снижения ртутного столбика до отметки ниже 35 °С.
12. Продезинфицировать термометр.
13. Зафиксировать показания термометра в температурном листе с указанием места изме-
рения (в прямой кишке).
Измерение температуры в паховой складке (у детей )
Необходимое оснащение: максимальный медицинский термометр, ёмкость с дезинфици-рующим раствором (например, 3% раствор хлорамина Б), индивидуальная салфетка, температур-ный лист.
Порядок выполнения процедуры.
1. Во избежание кожных аллергических реакций при контакте с хлорамином Б после де-зинфекции термометр нужно ополоснуть проточной водой.
2. Тщательно вытереть термометр и встряхнуть его для снижения ртутного столбика до отметки ниже 35 °С.
3. Согнуть ногу ребенка в тазобедренном и коленном суставах таким образом, чтобы тер-мометр находился в образовавшейся складке кожи.
4. Измерять температуру в течение 5 мин.
5. Извлечь термометр, запомнить полученный результат.
6. Встряхнуть термометр для снижения ртутного столбика до отметки ниже 35 °С.
7. Поместить термометр в ёмкость с дезинфицирующим раствором.
8. Отметить результат в температурном листе с указанием места измерения («в паховой
складке»).
Регистрация результатов термометрии
Измеренную температуру тела необходимо зафиксировать в журнале учёта на посту меди-цинской сестры, а также в температурном листе истории болезни пациента.
В температурный лист, предназначенный для ежедневного контроля за состоянием боль-ного, заносят данные термометрии, а также результаты измерения ЧДД в цифровом виде, пульса и АД, массы тела (каждые 7-10 дней), количества выпитой за сутки жидкости и количества выде-ленной за сутки мочи (в миллилитрах), а также наличие стула (знаком «+»).
На температурном листе по оси абсцисс (по горизонтали) отмечают дни, каждый из кото-рых разделён на два столбика - «у» (утро) и «в» (вечер). По оси ординат (по вертикали) имеется несколько шкал - для температурной кривой («Т»), кривой пульса («П») и АД («АД»). В шкале «Т» каждое деление сетки по оси ординат составляет 0,2 °С. Температуру тела отмечают точками (синим или чёрным цветом), после соединения которых прямыми линиями получается так назы-ваемая температурная кривая. Её тип имеет диагностическое значение при ряде заболеваний.
Кроме графической регистрации температуры тела, на температурном листе строят кривые изменения пульса (отмечают красным цветом) и вертикальными столбиками красным цветом ото-бражают АД.
У здорового человека температура тела может колебаться от 36 до 37 °С, причём утром она обычно ниже, вечером - выше. Обычные физиологические колебания температуры тела в те-чение дня составляют 0,1-0,6 °С. Возрастные особенности температуры - у детей она несколько выше, у пожилых и истощённых лиц отмечают снижение температуры тела, поэтому иногда даже тяжёлое воспалительное заболевание (например, воспаление лёгких) у таких больных может про-текать с нормальной температурой тела.
Ситуации, при которых возможно получение ошибочных термометрических данных, сле-дующие.
Медицинская сестра забыла встряхнуть термометр.
У больного приложена грелка к руке, на которой измеряется температура тела.
Измерение температуры тела проводилось у тяжелобольного, и он недостаточно плотно прижимал термометр к телу.
Резервуар с ртутью находился вне подмышечной области.
Симуляция больным повышенной температуры тела.
Характеристика температуры тела человека
Температура тела - индикатор теплового состояния организма, регулируемого системой терморегуляции, состоящей из следующих элементов:
Центры терморегуляции (головной мозг);
Периферические терморецепторы (кожа, кровеносные сосуды);
Центральные терморецепторы (гипоталамус);
Эфферентные пути.
Система терморегуляции обеспечивает функционирование процессов теплопродукции и теплоотдачи, благодаря чему у здорового человека поддерживается относительно постоянная тем-пература тела.
Температура тела в норме составляет 36-37 °С; суточные колебания обычно регистриру-ются в пределах 0,1-0,6 "С и не должны превышать 1 °С. Максимальную температуру тела отме-чают вечером (в 17-21 ч), минимальную - утром (в 3-6 ч). В ряде случаев у здорового человека от-мечается незначительное повышение температуры:
При интенсивной физической нагрузке;
После приёма пищи;
При сильном эмоциональном напряжении;
У женщин в период овуляции (повышение на 0,6-0,8 °С);
В жаркую погоду (на 0,1-0,5 °С выше, чем зимой).
У детей обычно температура тела выше, чем у взрослого человека; у лиц пожилого и стар-ческого возраста температура тела несколько снижается.
Летальная максимальная температура тела составляет 43 °С, летальная минимальная тем-пература - 15-23 °С.
Лихорадка
Повышение температуры тела более 37 °С - лихорадка (лат. febris ) - возникает в результате воздействия на организм различных биологически активных веществ - так называемых пирогенов (греч. pyretos - огонь, жар, genesis - возникновение, развитие), в качестве которых могут выступать чужеродные белки (микробы, их токсины, сыворотки, вакцины), продукты распада тканей при травме, ожоге, воспалительном процессе, ряд лекарственных веществ и др. Повышение темпера-туры тела на 1 °С сопровождается увеличением ЧДД на 4 дыхательных движения в минуту и уча-щением пульса на 8-10 в минуту у взрослых и до 20 в минуту у детей.
Лихорадка - защитно-приспособительная реакция организма, возникающая в ответ на дей-ствие патогенных раздражителей и выражающаяся в перестройке терморегуляции с целью под-держания более высокого, чем в норме, уровня теплосодержания и температуры тела. В основе повышения температуры лежат изменения терморегуляции, связанные со сдвигами в обмене ве-ществ (накоплением пирогенов). Чаще всего лихорадка возникает при инфекционных заболевани-ях, но повышение температуры может иметь и чисто неврогенное происхождение (в этом случае повышение температуры тела не связано с накоплением пирогенов). Очень опасной (смертельной) может быть генетически обусловленная гиперергическая реакция детей на наркоз.
Типы лихорадок в зависимости от величины температуры тела
По высоте (степени) подъёма температуры тела различают следующие лихорадки.
Субфебрильная - температура тела 37-38 °С; обычно связана с консервацией тепла и за-
держкой его в организме в результате снижения теплоотдачи независимо от наличия или отсутст-
вия воспалительных очагов инфекции.
Умеренная (фебрильная) - температура тела 38-39 °С.
Высокая (пиретическая) - температура тела 39-41 "С.
. Чрезмерная (гиперпиретическая) - температура тела более 41 °С. Гиперпиретическая лихорадка опасна для жизни, особенно у детей.
Гипотермией называют температуру ниже 36 "С.
|
|
Типы температурных кривых
По характеру колебаний температуры тела в течение суток (иногда и более продолжительного периода) различают следующие типы лихорадок (типы температурных кривых).
1. Постоянная лихорадка (febris continua". ко-лебания температуры тела в течение суток не превышают 1 °С, обычно в пределах 38-39 °С (рис. 5-3). Такая лихорадка характерна для острых инфекционных болезней. При пневмонии, острых респираторных вирусных инфекциях
 температура тела достигает высоких значений быстро - за несколько часов, при тифах - посте-пенно, за несколько дней: при сыпном тифе - за 2-3 дня, при брюшном тифе - за 3-6 дней.
температура тела достигает высоких значений быстро - за несколько часов, при тифах - посте-пенно, за несколько дней: при сыпном тифе - за 2-3 дня, при брюшном тифе - за 3-6 дней.
2. Ремиттирующая, или послабляющая, лихорадка (febris remittens):
длительная лихорадка
с суточными колебаниями температуры тела, превышающими 1 °С (до 2 °С), без снижения до
нормального уровня (рис. 5-4). Она характерна для многих инфекций, очаговой пневмонии, плев-
рита, гнойных заболеваний.
3. Гектическая, или истощающая, лихорадка (febris hectica):
суточные колебания темпера-
туры тела очень выражены (3-5 °С) с падением до нормальных или субнормальных значений (рис.
5-5). Подобные колебания температуры тела могут происходить несколько раз в сутки. Гектиче
-
ская лихорадка характерна для сепсиса, абсцессов - гнойников (например, лёгких и других орга-
нов), милиарного туберкулёза.

4. Интермиттирующая, или перемежающаяся, лихорадка (febris intermittens). Температура тела быстро повышается до 39-40 °С и в течение нескольких часов (т.е. быстро) снижается до нормы (рис. 5-6). Через 1 или 3 дня подъём температуры тела повторяется. Таким образом, проис-ходит более или менее правильная смена высокой и нормальной температуры тела в течение не-скольких дней. Этот тип температурной кривой характерен для малярии и так называемой с реди-земноморской лихорадки (периодической болезни).
5. Возвратная лихорадка (febris recurrens): в отличие от перемежающейся лихорадки, бы-стро повысившаяся температура тела сохраняется на повышенном уровне в течение нескольких дней, потом временно снижается до нормы с последующим новым повышением, и так многократ-но (рис. 5-7). Такая лихорадка характерна для возвратного тифа.

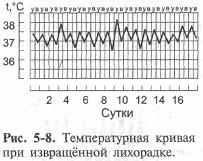
6. Извращённая лихорадка (febris inversa): при такой лихорадке утренняя температура те-ла выше вечерней (рис. 5-8). Эта разновидность температурной кривой характерна для туберкулё-за.
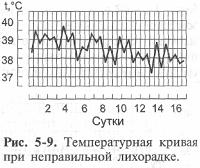
7. Неправильная лихорадка (febris irregularis, febris atypica): лихорадка неопределённой длительности с неправильными и разнообразными суточными колебаниями (рис. 5-9). Она харак-терна для гриппа, ревматизма.
8. Волнообразная лихорадка (febris undulans): отмечают смену периодов постепенного (за несколько дней) нарастания температуры тела и постепенного же её снижения (рис. 5-10). Такая лихорадка характерна для бруцеллёза.

Типы лихорадки по длительности
По длительности сохранения лихорадки различают следующие виды.
1. Мимолётная - до 2 ч.
2. Острая - до 15 сут.
3. Подострая - до 45 сут.
4. Хроническая - свыше 45 сут.
 Стадии
лихорадки
Стадии
лихорадки
В развитии лихорадки выделяют три стадии.
1. Стадия подъёма температуры тела (stadium incrementi): преобладают процессы тепло-образования (за счёт уменьшения потоотделения и сужения сосудов кожи понижается теплоотда-ча). Больной в этот период мёрзнет, испытывает озноб, головную боль, чувство «ломоты» в суста-вах и мышцах; могут появиться побледнение и синюшность конечностей.
2. Стадия постоянно высокой температуры тела (вершина температуры, stadium fastigii): характерно относительное постоянство температуры тела с поддержанием её на высоком уровне (процессы теплоотдачи и теплообразования уравновешиваются). Больной жалуется на чувство жа-ра, головную боль, сухость во рту, беспокоен; возможно затемнение сознания. Нередко развива-ются учащение дыхания (тахипноэ), частое сердцебиение (тахикардия) и понижение АД (артери-альная гипотензия).
 3. Стадия падения температуры тела (stadium decrementi):
при снижении температуры тела
3. Стадия падения температуры тела (stadium decrementi):
при снижении температуры тела
преобладают процессы теплоотдачи. В зависимости от характера снижения температуры тела раз-
личают лизис (греч. lysis
-
растворение) - медленное падение температуры тела в течение несколь-
ких суток и кризис (греч. krisis
-
переломный момент) - быстрое падение температуры тела в тече-
ние 5-8 ч. Кризис опасен возможностью развития острой сосудистой недостаточности.
Особенности ухода за лихорадящими больными
Принципы ухода за лихорадящими больными в зависимости от стадии (периода) лихорадки можно кратко сформулировать следующим образом: в первый период лихорадки необходимо «согреть» больного, во второй период лихорадки следует «охладить» больного, а в третий период необходимо предупредить падение АД и сердечно-сосудистые осложнения.

 Первый период лихорадки
(рис. 5-11). При резком и внезапном повышении температуры тела больной ощущает озноб, боль в мышцах, головную боль, не может согреться. Медицинская сестра должна уложить больного в постель, хорошо укрыть его тёплым одеялом, к ногам поло-жить грелку; следует обеспечить больному обильное горячее питьё (чай, настой шиповника и др.); необходимо контролировать физиологические отправления, не допускать сквозняков, обеспечить постоянное наблюдение за больным.
Первый период лихорадки
(рис. 5-11). При резком и внезапном повышении температуры тела больной ощущает озноб, боль в мышцах, головную боль, не может согреться. Медицинская сестра должна уложить больного в постель, хорошо укрыть его тёплым одеялом, к ногам поло-жить грелку; следует обеспечить больному обильное горячее питьё (чай, настой шиповника и др.); необходимо контролировать физиологические отправления, не допускать сквозняков, обеспечить постоянное наблюдение за больным.
Второй период лихорадки
 (рис. 5-12). При постоянно высокой температуре тела больного беспокоит
(рис. 5-12). При постоянно высокой температуре тела больного беспокоит
чувство жара; могут наступить так называемые ирритативные расстройства сознания, обусловленные выраженным возбуждением ЦНС, - проявления интоксикационного делирия (лат. delirium -
безумие, помешательство): ощущение нереальности
происходящего, галлюцинации, психомоторное возбуждение (бред; больной «мечется» в постели).
Необходимо накрыть больного лёгкой простынёй, на лоб положить холодный компресс или подвесить над головой пузырь со льдом; при гиперпиретиче-ской лихорадке следует сделать прохладное обтирание, можно использовать примочки (сложенное вчетверо полотенце или холщовую салфетку, смоченные в растворе уксуса пополам с водой и от-жатые, нужно прикладывать на 5-10 мин, регулярно их меняя). Ротовую полость следует периоди-чески обрабатывать слабым раствором соды, губы - вазелиновым маслом. Необходимо обеспечить больному обильное прохладное питьё (настой шиповника, соки, морсы и др.). Питание проводят по диете № 13. Следует контролировать АД, пульс. Необходимо следить за физиологическими от-правлениями, подкладывать судно, мочеприёмник. Обязательно проведение профилактики пролежней.
Необходимы обеспечение постоянного наблюдения за лихорадящим пациентом, строгое соблюдение по-стельного режима.
Третья стадия лихорадки (рис. 5-13). Снижение температуры тела может быть постепен-ным (литическим) или быстрым (критическим). Критическое падение температуры тела сопрово-ждается обильным потоотделением, общей слабостью, бледностью кожных покровов, может раз-виться коллапс (острая сосудистая недостаточность).

Важнейшим диагностическим признаком коллапса выступает падение АД. Снижается сис-толическое, диастолическое и пульсовое (разница между систолическим и диастолическим) дав-ление. О коллапсе можно говорить при снижении систолического АД до 80 мм рт. ст. и менее. Прогрессирующее снижение систолического АД свидетельствует о нарастании тяжести коллапса.
При критическом падении температуры тела медицинская сестра должна срочно позвать врача, приподнять ножной конец кровати и убрать подушку из-под головы, хорошо укрыть больного одеялами, к рукам и ногам пациента приложить грелки, дать увлажнённый кислород, следить за состоянием его нательного и постельного белья (по мере необходимости бельё нужно менять, ино-гда часто), контролировать АД, пульс.
Повышение температуры тела у взрослых или детей (гипертермия, лихорадка) – неспецифическая реакция организма на различные внешние раздражители и изменения гомеостаза (постоянства внутренних сред организма). Гипертермией принято считать температуру тела выше 37С. Это неспецифический симптом многих заболеваний и патологических состояний.
В зависимости от цифр повышенной температуры выделяют следующие стадии повышения температуры:
- Субфебрильная (слабая) – от 37 0 до 38 0 С
- Фебрильная (умеренная) – от 38 0 до 39 0 С
- Пиретическая (высокая) – от 39 0 до 41 0 С
- Гиперпиретическая (чрезмерная) – свыше 41 0 С.
В зависимости от динамики повышения температуры выделяют следующие типы лихорадок:
- Постоянная – длительная, с суточными колебаниями не более 10С
- Ремиттирующая – суточные колебания 1,5 0 -2 0 С. Температура не нормализуется.
- Перемежающаяся – широкие колебания температуры со снижением до нормальных цифр
- Гектическая – значительные многократные быстрые колебания от 3 0 до 5 0 в течение суток
- Извращенная – подъем температуры утром и нормализация вечером
- Неправильная – хаотичные многократные колебания температуры в течение суток
- Возвратная – длительные (в течение нескольких суток) подъемы температуры сменяются такими же длительными периодами нормализации.
Повышение температуры зачастую сочетается с другими признаками воспаления – отеком и покраснением кожи и слизистых, болью в очаге воспаления.
Повышение температуры тела в сравнении с температурой окружающей среды сопровождается ощущением озноба.
При высокой температуре тела замедляется проведение импульсов в ЦНС (центральной нервной системе), что субъективно ощущается слабостью, разбитостью.
Дети могут реагировать на подъем температуры судорогами. В физиологическом плане оправданным являются лишь слабое и умеренное повышение температуры тела. Этого достаточно для уничтожения микроорганизмов и нейтрализации токсинов. Пиретический подъем сопровождается извращением многих физиологических и биохимических процессов, а гиперпиретическая лихорадка опасна для жизни.
Причины и механизм развития
Способность организма генерировать повышенную температуру сформировалась в течение долгого эволюционного периода. Человек подобно млекопитающим и птицам является гомойототермным – он стремится сохранить постоянство своей температуры вне зависимости от температуры окружающей среды.
Этим мы отличаемся от пойкилотермных животных (рыб, рептилий), которые при снижении температуры окружающей среды впадают в спячку или гибнут.
В поддержании гомойотермии (постоянства температуры) участвуют центральные и периферические структуры нашего организма. Главным центральным звеном терморегуляции, на котором все и замыкается, является гипоталамус.
В него направляются импульсы с терморецепторов кожи и слизистых оболочек. Гипоталамус в свою очередь посылает импульсы в участки коры головного мозга. Благодаря этому у нас возникает ощущение тепла и холода, и формируются соответствующие поведенческие реакции (мы стараемся тепло одеться, или наоборот, снять лишнюю одежду).
Помимо этого при изменении температуры запускаются реакции, направленные на сохранение постоянства температуры.
При повышении температуры усиливается теплоотдача путем потоотделения и расширения кожных капилляров. Замедляются биохимические процессы.
При снижении температуры все наоборот – кожные капилляры сужаются, биохимические реакции с выделением эндогенного (внутреннего) тепла ускоряются. Выделению эндогенного тепла также способствует мышечная работа, обусловленная дрожью.
Но система терморегуляции, на первый взгляд, такая слаженная, иногда дает сбой, и развивается лихорадка. Важная роль в развитии лихорадочных состояний отводится т.н. пирогенам – веществам, способным вызывать повышение температуры.
По свое природе пирогены могут быть внешними и внутренними – экзогенными и эндогенными. В роли экзогенных пирогенов выступают микробные токсины, чужеродные вещества белковой или углеводной природы. Эндогенные пирогены выделяются в организме в ответ на внедрение экзогенных пирогенов.
Это биологические вещества из класса т.н. цитокинов – интерлейкины, гистамин, фактор некроза опухоли, и многие другие. В ответ на внедрение чужеродных веществ эндогенные пирогены формируют воспалительные изменения в тканях.
Среди причин воспаления – бактериальные и вирусные инфекции, аллергические реакции, аутоиммунные нарушения (ревматизм, системная красная волчанка).
Некоторые физические факторы – перегревание, переохлаждения, травмы, ожоги, также приводят к повышению температуры. Эндогенные пирогены при этих патологических состояниях тоже играют не последнюю роль.
Иногда гипертермия носит центральный характер – температура повышается вследствие поражения гипоталамуса (гипоталамический синдром). Этот синдром возникает при черепно-мозговых травмах, мозговых инсультах, опухолях головного мозга, нейроинфекциях, тяжелых общих обменных расстройствах.
В редких случаях во время хирургических операций возникает злокачественная гиперемия – тяжелое, угрожающее жизни состояние, которое развивается в ответ на вводимые наркозные препараты.
Нервные стрессы, эмоциональные потрясения (особенно у детей), тяжелая физическая работа, нарушения менструального цикла у женщин, неинфекционные воспалительные заболевания внутренних органов – все это является причиной гипертермий. Теоретически любой фактор, приводящий к нарушению гомеостаза, может служить причиной гипертермии(повышением температуры тела).
Лечение
Для того чтобы температура вновь стала нормальной нужно снизить продукцию эндогенного тепла и увеличить теплоотдачу.
Первая задача решается путем приема жаропонижающих препаратов (в основном это нестероидные противовоспалительные средства). Для увеличения теплоотдачи прибегают к компрессам, влажным обертываниям, стимуляции потоотделения.
Но снижение температуры не должно быть самоцелью.
Субфебрильную(слабую) температуру в большинстве случаев вовсе не рекомендуют снижать. А вот при фебрильных цифрах уже нужно принимать меры. В любом случае необходимо устранять причину повышения температуры – проводить лечение основного заболевания.
Повышение температуры
Температура тела является важной характеристикой состояния здоровья человека. Однако этот показатель неспецифичен, то есть повышение температуры может свидетельствовать о развитии нескольких десятков, а то и сотен различных заболеваний. В отличие от сложных медицинских исследований повышение температуры можно с легкостью выявить дома, поэтому важно знать, какие меры можно предпринять, выявив у себя или своих близких данный симптом.
Правильно ли вы измеряете температуру?
Самый популярный в России и странах бывшего СССР способ - измерение в подмышечной области. Для этого термометр помещают в подмышечную впадину и крепко прижимают его рукой. При измерении ртутным термометром показания считывают через 3 минуты. Учитывая потенциальную опасность ртутного градусника, врачи рекомендуют приобретать для домашней аптечки современные аналоги: электронные, инфракрасные (дистанционные) или жидкокристаллические. Электронные и инфракрасные термометры позволяют получить информацию о температуре за 1 минуту. Жидкокристаллическими термометрами измеряют температуру в течение 3 минут, однако это наиболее компактный и дешевый вариант из всех современных моделей термометров.
Измерение температуры можно проводить оральным и ректальным способом. В первом случае термометр помещают под язык, во втором - в прямую кишку. Оба способа могут использоваться в бытовых условиях, однако при этом следует особенно тщательно подходить к вопросу дезинфекции устройства. Оптимальным способом измерения следует считать тот, который для пациента наиболее комфортен.
Норма температуры тела и допустимые отклонения
Нормальной считается температура от 36 до 37 градусов. При измерении температуры следует учитывать, что оральное измерение (во рту, под языком) обычно дает более высокие цифры: здесь верхней границей нормы будет цифра 37,4 градуса. Но не во всех случаях отклонение от указанных значений свидетельствует о заболевании. Во-первых, необходимо убедиться в исправности измерительного прибора: для этих целей в домашней аптечке лучше держать несколько термометров. Во-вторых, небольшое повышение температуры может сопровождать некоторые физиологические состояния.
Середина менструального цикла: во время овуляции и несколько дней после нее температура немного повышается - на 2–3 деления (0,2–0,3 градуса).
Суточные колебания: обычно вечером температура выше, но незначительно.
Физическая нагрузка: занятия спортом, танцы усиливают кровообращение в тканях и ускоряют метаболизм, что приводит к разогреву тела. Температуру следует измерять спустя час после нагрузки.
Небольшой перегрев: после принятия горячей ванны или пребывания на солнце. В данном случае речь не идет о патологическом перегреве с головной болью, тошнотой, рвотой и повышением температуры выше 38 градусов.
Психогенное повышение температуры: возникает на фоне тяжелого стресса у предрасположенных к такой реакции личностей. Психогенная лихорадка обычно сопровождается слабостью, головокружением, одышкой.
Индивидуальная особенность: в ряде случаев нормальной температурой тела является 37,2–37,4 градуса. Если при регулярном измерении обнаруживается слегка повышенная температура, а самочувствие не страдает, вполне возможно, что вы относитесь именно к таким «природно горячим» людям.
Патологическое повышение температуры
В большинстве случаев патологическое повышение температуры тела является защитной реакцией. Как правило, таким образом организм пытается справиться с инфекционным агентом - бактерией или вирусом, но в ряде случаев
Какие заболевания проявляются повышением температуры?
Температура выше 39 градусов:
Температура выше 38, но ниже 39 градусов:
Температура выше 37, но ниже 38 градусов:
Вирусные гепатиты В и С.
Острый простатит или обострение хронического.
Цистит - острый и хронический.
Воспалительные процессы в полости рта: стоматит, гингивит, глоссит.
Вялотекущий гастрит, колит, энтерит.
Туберкулез.
Некоторые заболевания, передающиеся половым путем (например, гонорея).
Патология щитовидной железы с повышением ее секреторной функции: типично небольшое повышение температуры, ощущение комка в горле, частый пульс, тревога, раздражительность, повышенное потоотделение.
Некоторые онкологические заболевания.
ВИЧ-инфекция.
Чем опасна высокая температура
Дело в том, что большинство из них плохо размножаются при температуре выше 38–39 градусов, поэтому лихорадка является вспомогательным механизмом естественной борьбы тела человека с инородными агентами. В то же время высокая температура может быть опасна, поэтому, несмотря на всю пользу от создания «жара» для инфекции, нередко приходится температуру сбивать.
Очень высокая температура приводит к нарушению передачи нервных импульсов, что чревато возникновением судорог, расстройством дыхания и кровообращения. Поэтому температуру 38,5 градусов и выше необходимо сбивать. Для людей, предрасположенным к гипертермическим судорогам, необходимо предпринимать меры уже при 37,5 градусах.
Как снизить температуру?
Любая угрожающая здоровью температура подлежит лечению. С этой целью необходимо:
снять лишнюю одежду (не укутывать даже при ознобе!);
дать жаропонижающее средство: ибупрофен (нурофен), аспирин (взрослым и детям старше 12 лет), анальгин, нимесулид; в качестве дополнительного средства можно использовать сосудорасширяющие препараты - папаверин или дротаверин (но-шпу), которые увеличивают теплоотдачу;
обтирать тело теплой водой для усиления теплоотдачи;
приложить к голове пузырь со льдом, обернутый в три слоя ткани, при этом каждые 5–10 минут следует менять положение льда - на лбу, на висках, на затылке и т. п.;
пить больше жидкости в теплом виде для усиления мочеотведения; усиливают эффект мочегонные растительные средства - морс из клюквы, смородины, брусники, минеральная вода щелочного состава.
Помните, что сбить температуру - не значит вылечить болезнь! Поэтому необходимо определить, что является причиной повышения температуры, а для этого потребуется помощь врача. Если повышение температуры держится более 3 дней, значит это не банальная простуда и без врача точно не обойтись.
Следует обратить внимание и на незначительное, но длительное повышение температуры без дополнительных жалоб. Если температура не нормализуется в течение 10–14 дней, рекомендуется обратиться за помощью к специалисту для обследования.
Когда вызывать скорую помощь?
Температура поднялась выше 39,5 градусов.
Температуру сопровождает рвота, нарушение зрения, сильное напряжение мышц шеи с невозможностью приблизить подбородок к грудине.
Температуру сопровождает сильная боль в животе, задержка мочи или кровь в моче.
На фоне температуры жидкий стул повторяется до нескольких раз в час.
Вслед за подъемом температуры проявилась желтушность кожи.
У детей дошкольного и младшего школьного возраста высокая температура сопровождается «сипящим» дыханием, «лающим» сухим кашлем, затруднением вдоха (опасность ложного крупа). До приезда бригады скорой помощи постараться успокоить ребенка, дать ему подышать паром (осторожно, чтобы избежать ожога дыхательных путей!).
Повышение температуры выше 38 градусов у ребенка с анамнезом фебрильных судорог (эпилептического припадка на фоне высокой температуры).
Статью подготовила врач Карташова Екатерина Владимировна





